![]()
Fibrobroncoscopia pediátrica. Nuestra experiencia en 73 exploraciones.
La fibrobroncoscopia (FBC) es una técnica segura que permite la inspección de las vías aéreas, proporcionando información anatómica y dinámica de las mismas. En la mayoría de las ocasiones se realiza con fines diagnósticos y/o para la obtención de muestras. Desde Junio 2010 a Enero 2012 se han realizado 73 FBC a 69 niños, en la Sección de Neumología Pediátrica de nuestro hospital. La media de edad fue 4,2 años (rango de 9 días a 13 años)Las peticiones procedían: 46 de Neumología Pediátrica, 11 de otras secciones del hospital, 6 de otros hospitales, 4 de Atención Primaria, 3 de UCI-P, 2 Hemato-oncología y 1 neonatal.El tipo de acceso fue: 68 mediante mascarilla laríngea (11 de ellas primero a través de fosa nasal) y 5 a través de tubo endotraqueal. En 3 pacientes se realizó broncoscopia rígida, tras la broncoscopia flexible, para extracción de cuerpo extraño. Las indicaciones de la FBC fueron: 11 por tos; 11 neumonía, 10 asma de control difícil, 9 sospecha de cuerpo extraño, 9 estridor, 7 laringitis de repetición, 3 alteraciones radiográficas y 13 otras causas.Resultados: La FBC fue patológica en un 42,4% (31 casos). Los hallazgos anatómicos más destacados fueron: 1 estenosis subglótica; 4 traqueomalacia; 1 ausencia de cuerda vocal izquierda; 1 edema de glotis; 1 ausencia de permeabilidad de bronquio segmentario; 1 disminución de calibre de BPI , 1 carcinoma mucoepidermoide, 1 pólipo tuberculoso endobronquial, 1 caso de hemosiderosis pulmonar y 4 cuerpos extraños.En el 30% (12 casos) de los estudios microbiológicos se aislaron microorganismos, siendo los más frecuentes: 5 Haemophilus influenzae, 3 streptococo pneumoniae y 4 Moraxella catarralis. Ningún caso presentó complicaciones.
The flexible bronchoscopy (FBC) is a safe technique that allows the examination of the airways, providing dynamic and anatomical information from them. In most cases it is performed with diagnostic purposes and/or to obtain samples. From June 2010 to January 2012 we have conducted 73 FBC on 69 children in Paediatric Pneumology Section of our hospital. Average age was 4.2 years old (range from 9 days to 13 years)The requests came from: Pediatric Pneumology (46), 11 from other sections of the hospital, 6 from other hospitals, primary care (4), P-ICU (3), 2 from Hemato-oncology and 1 from neonatalogy. The access was through: laryngeal mask (68), nostrils (11) and 5 through an endotracheal tube. Rigid bronchoscopy, after flexible Bronchoscopy for foreign body extraction was conducted in 3 patients. Indications of FBC were: 11 due to cough, 11 pneumonia, 10 asthma of difficult control, 9 suspected foreign bodies, 9 stridor, 7 laryngitis of repetition, 3 radiographic alterations and 13 due to other causes.Results: FBC was pathological in 42.4 % of the cases (31 cases). The most prominent anatomical findings were: 1 bronchial stenosis; 4 laringotracheomalacia; 1 absence of left vocal cord; 1 glottis edema; 1 lack of permeability of segmental bronchus; 1 decrease in BPI caliber, 1 Mucoepidermoid carcinoma, 1 endobronquial tuberculous polyp, 1 case of pulmonary hemosiderosis and 4 foreign bodies.

10
S
OCIEDAD
DE
P
EDIATRÍA
DE
A
NDALUCÍA
O
CCIDENTAL
Y
E
XTREMADURA
Volumen XIX Nº 2 Noviembre 2012
Introducción
L
a exploración del árbol respiratorio mediante la
broncoscopia en sus variantes rígida o flexible (fi-
brobroncoscopia) (FBC) es una técnica de ex-
cepcional interés en neumología pediátrica. En 1.969
se introduce el broncoscopio flexible de fibra óptica,
revolucionando la exploración de la vía aérea, pero el
diámetro externo de 6 milímetros, limitaba sus aplica-
ciones en pediatría. A partir de 1.978 Wood inicia su
uso en niños
(1)
, y en los años 80 aparecen numerosos
trabajos sobre la misma
(1-14)
. A partir de los años 90 su
uso se va imponiendo en nuestro país
(15-19)
, de manera
que actualmente es una técnica rutinaria en las Unida-
des de Neumología Pediátrica. Publicaciones recientes
sobre FBC en niños, la técnica empleada, sus indica-
ciones
(20-21)
, y la existencia de diversas normativas so-
bre la misma, auspiciadas por la Sociedad Española de
Neumología Pediátrica (SENP)
(22-24)
, nos ha movido a
presentar nuestra experiencia, analizando los resulta-
dos de 73 exploraciones realizadas durante 20 meses.
Material y Métodos
Las exploraciones se realizan a pacientes controla-
dos en nuestra Sección de Neumología Pediátrica, o
enviados desde otras Unidades y otros hospitales.
Instrumentación. Para la realización de las explo-
raciones se han utilizado dos tipos de fibrobroncosco-
pio: Un videobroncoscopio modelo Olympus 3C 160,
de diámetro externo de 3,8 milímetros (mm) y canal de
succión de 1,2 mm, y un fibrobroncoscopio de fibra
óptica, modelo Olympus Xp 160 F, de 2,8 mm de diá-
metro externo y canal de succión de 1,2 mm. Ambos
modelos permiten el paso de cepillos para muestras
citológicas, pinzas de biopsia especiales (Olympus FB-
44 D E) y accesorios para extracción de cuerpos ex-
traños, material endobronquial, etc (Olympus grasping
forceps types FG-34 D, FG-35 D, FG-36 D). Los 2,5
centímetros distales son movibles con un ángulo de
260 grados (+ 160/ - 100), pudiendo ser dirigido ha-
cia los planos que deseemos mediante la rotación de
su eje. Este fibrobroncoscopio está conectado a una
fuente de luz (Olympus Exera II ClV 180), a un video-
procesador (Olympus Exera II CV 165) y a un monitor
(Olympus OEV 191), facilitando la visión a otros espe-
cialistas. Así mismo, se dispone de la posibilidad de
grabación y la obtención de imágenes mediante un PC
convencional y el programa informático adecuado.
Marco físico. La mayoría de las exploraciones se
han realizado en quirófano y en la Unidad de Cuidados
Intensivos Pediátricos (UCI-P) para disponer de ma-
terial y personal experimentado en caso de necesitar
reanimación cardiopulmonar. Habitualmente se realiza
con mascarilla laringea, previa monitorización (frecuen-
cia cardíaca, frecuencia respiratoria y pulsioximetría).
En aquellos casos que se necesita explorar la vía aérea
superior, se realiza primero una exploración a través de
fosa nasal, y una vez revisadas las estructuras supra-
glóticas y glóticas, se accede a subglotis a través de la
mascarilla laríngea y se revisa el resto de las estructuras
anatómicas.
Medicación. El niño que va a ser sometido a esta
exploración ha permanecido en ayunas unas 6 a 8 ho-
ras, y generalmente tiene una vía venosa de acceso.
Antes de pasar a quirófano se realiza una sedación
con midazolam oral. La anestesia o sedación corre a
cargo del anestesista o del intensivista pediátrico, se-
gún el lugar de realización, generalmente con propofol
y con sevofluorane.
Resultados
Desde junio de 2010 a febrero del 2012 se han prac-
ticado 73 exploraciones a 69 pacientes. La distribu-
ción por sexos fue 36 niños y 33 niñas. De las 73 ex-
ploraciones, 68 (93,15%) se realizaron en quirófano y
5 (6,85%) en UCI-P. En 69 ocasiones se realizó una
única exploración. En 4 casos se realizaron dos explo-
raciones al mismo niño; 2 casos tras la extracción de
un cuerpo extraño, en 1 como valoración preoperatoria
por una tumoración endobronquial y en otro caso para
comprobar la normalización de un pólipo tuberculoso.
La edad de los pacientes queda reflejada en la Ta-
bla I y las indicaciones y/o diagnósticos de base en la
Tabla II. En la Tabla III figuran los hallazgos endoscó-
picos.
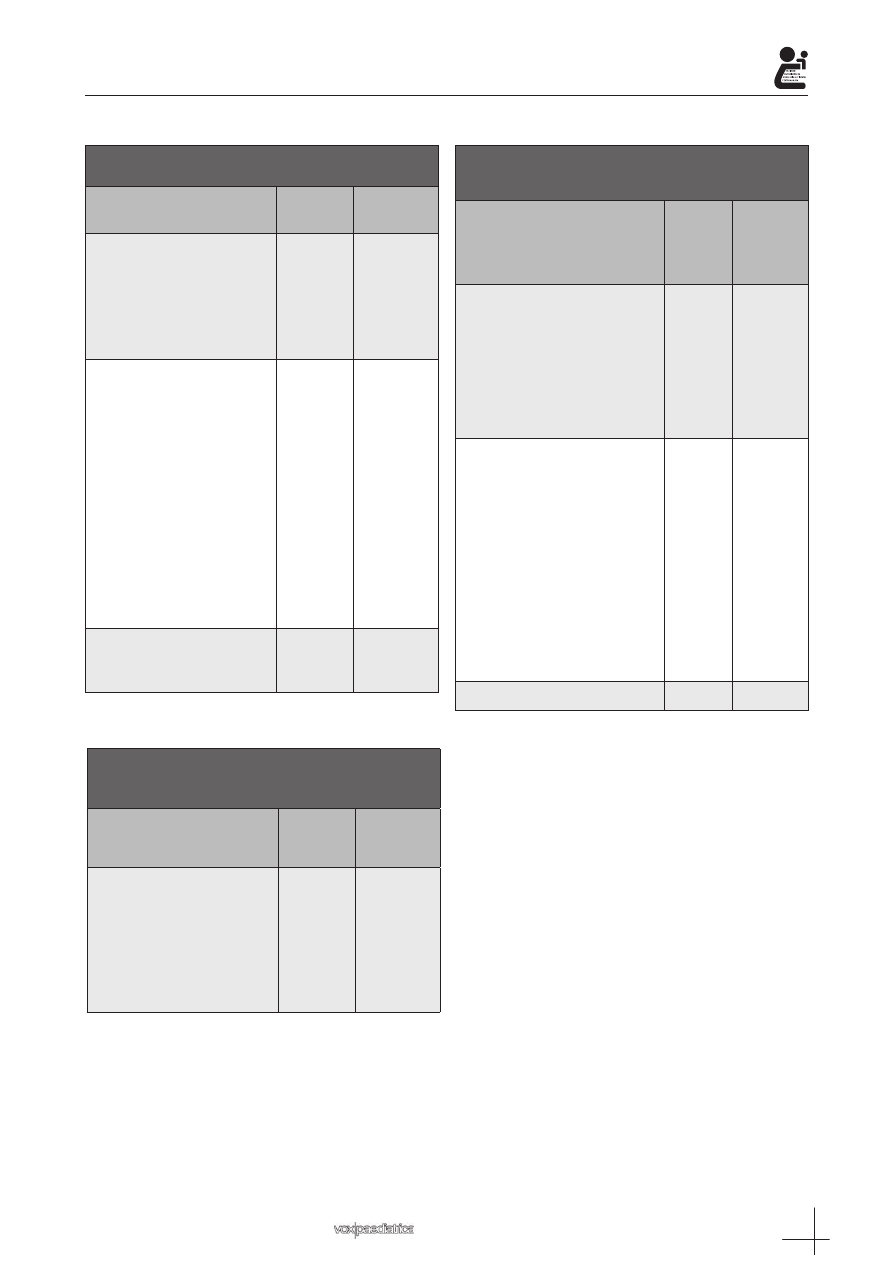
Tabla I. Edad de distribución. Distribución por
edades de 73 exploraciones endoscópicas de la
vía aérea en 69 niños.
EDAD
Nº DE CASOS
PORCENTAJE
0- 2 AÑOS
33
45 %
3-5 AÑOS
20
27.3%
6-8 AÑOS
2
2.7%
9-11 AÑOS
13
17.8%
>11 AÑOS
5
6.8%
Se usó la mascarilla laríngea en 68 casos (93%). De
ellos, en 11 se visualizó previamente la glotis, mediante
introducción nasal, seguido del uso de mascarilla la-
ríngea. En 5 casos fue a través del tubo endotraqueal.
En 46 exploraciones (63%) se realizaron toma de
muestras (Tabla IV): broncoaspirados (BAS), lavados
broncoalveolares (LBA) y 2 biopsias bronquiales. El
LBA lo usamos para obtener una muestra represen-
tante de las células y secreciones procedentes de la
pequeña vía aérea y los espacios alveolares. La técnica
empleada es la estandarizada por la Sociedad Espa-
ñola de Neumología Pediátrica (SENP)
(23,24)
.
La FBC fue bien tolerada en todos los casos, inclui-
dos los niños intubados con patología de base.
11
Volumen XIX Nº 2 Noviembre 2012
F
IBROBRONCOSCOPIA
PEDIÁTRICA
. N
UESTRA
EXPERIENCIA
EN
73
EXPLORACIONES
.
Tabla II. Indicaciones de 73 fibrobroncoscopias.
INDICACIONES
Nº
CASOS
%
VÍA AÉREA SUPERIOR
– Tos laringea persistente
– Estridor > 1 mes de
evolución
– Laringitis de repetición
27
11
9
7
36,98%
15,06 %
12.32 %
9.58 %
VÍA AÉREA INFERIOR
– Neumonías de tórpida
evolución o de repetición
– Atelectasias
– Sospecha de TBC
pulmonar
– Sospecha Cuerpo extraño
intrabronquial.
– Sospecha Hemosiderosis
Pulmonar Idiopática.
– Dificultad respiratoria
– Asma de control difícil
39
11
6
1
9
1
1
10
53.42%
15.06 %
8.21 %
1.36 %
12.32 %
1.36 %
1.36 %
13.69 %
OTRAS
– Segunda exploración
7
4
9,58%
5,47%
Tabla III. Hallazgos endoscópicos en
73 exploraciones.
HALLAZGOS ENDOSCO-
PICOS
Nº
CASOS
27
%
36,98
PATOLOGÍA VÍA ALTA
– Estenosis subglótica
– Laringomalacia
– Ausencia de cuerda vocal
– Edema de glotis
– Hiperplasia de tejido linfoide
en hipofaringe
8
1
4
1
1
1
10,95
1,36
5,47
1,36
1,36
1,36
PATOLOGÍA
ENDOBRONQUIAL
– Secreciones
– Secreciones sanguinolentas
– Pólipo tuberculoso
– Cuerpos extraños intra-
bronquiales
– Estenosis bronquial
– Granuloma en bronquio
principal izquierdo
– Tumoración endobronquial
19
9
1
1
4
2
1
1
26,02
12,32
1,36
1,36
5,47
2,73
1,36
1,36
EXPLORACIÓN NORMAL
46
63,01
Tabla IV. Rendimiento microbiológico
de 40 broncoaspirados.
ESTUDIO MICROBIOLÓGICO
Nº
CASOS
%
PATOLÓGICO
Microorganismos
– Haemophilus influenzae
– Streptococo pneumoniae
– Moraxella catarralis
NORMAL
12
5
3
4
28
30 %
41.6 %
25 %
33.3 %
70 %
Discusión
La incorporación de la FBC a las Unidades de Neu-
mología Pediátrica, como técnica de exploración ruti-
naria, ha logrado aclarar muchas cuestiones que que-
daban sin respuesta en el paciente pediátrico. Fue en
1.978 cuando Wood
(1)
inicia la FBC en niños, primero
con anestesia general y después con sedación, am-
pliándose con el paso de los años las indicaciones de
la misma (Tabla V)
(24)
La técnica puede realizarse bajo sedación con mi-
dazolan asociado a fentanilo o ketamina
(15-24)
, aunque
cada vez son más los grupos que la realizan en quiró-
fano o en UCI-P. La presencia del anestesista / intensi-
vista, libera al neumólogo infantil de realizar también la
monitorización del paciente (como sucedía hace años) y
se centra en realizar la exploración y toma de muestras.
Cuando el paciente está intubado y conectado a un
respirador, para realizar la exploración es necesario un
tubo endotraqueal (TET) del suficiente tamaño que per-
mita los movimientos de rotación del FBC. Al mismo
tiempo necesitamos un conector doble, para poder
ventilar al niño y lubricante, para facilitar el avance del
FBC a través del TET.
Para poder explorar de forma adecuada la vía aé-
rea superior, es conveniente acceder primero a través
de un orificio nasal, y visualizar las estructuras oro-
faringeas y laríngeas (epíglotis, su base de implanta-
ción, aritenoides, repliegues aritenoepiglóticos, cuer-
das vocales, etc.). Eso evita la distorsión anatómica de
la epiglotis que se produce al calzar la mascarilla la-
ríngea. Esta circunstancia es muy importante en caso
de sospecha de patología de la vía aérea alta. Pos-
teriormente, retiramos el FBC para que el anestesista

12
S
OCIEDAD
DE
P
EDIATRÍA
DE
A
NDALUCÍA
O
CCIDENTAL
Y
E
XTREMADURA
Volumen XIX Nº 2 Noviembre 2012
introduzca la mascarilla laríngea, y a continuación ac-
cedemos a través de la misma para pasar las cuerdas
vocales, introduciendo el FBC lentamente, con suavi-
dad, visualizando la subglotis y a continuación la trá-
quea, carina y el árbol bronquial.
Actualmente, la fibrobroncoscopia es la técnica de
elección para la exploraciones de la vía aérea, indepen-
dientemente de la edad y peso del niño. En nuestra
experiencia el 45 % de las exploraciones realizadas lo
fueron en niños menores de 2 años (Tabla I). Con los
FBC neonatales de 2,8 mm de diámetro externo, la ex-
ploración de la vía aérea del recién nacido no constituye
ya problema alguno. Además, la existencia de FBC ul-
trafinos, de hasta sólo 1,2 mm de diámetro externo,
permite explorar la vía aérea de grandes prematuros
(2)
.
Las indicaciones de la FBC pediátrica quedan reco-
gidas en numerosos publicaciones
(1-25)
, y con algunas
modificaciones, podemos verlas en la Tabla V:
Está indicada tanto en patología de la vía aérea alta
y baja, como estudio del estridor congénito, adquirido
(2,4,26)
o psicógeno
(27)
, sospecha de compresión de la vía
aérea
(2,4)
, evaluación de traqueostomía y/o intubación
prolongada
(2,4,5,17)
, parálisis o disfunción de las cuerdas
vocales
(4,26,28,29)
, como guía para intubación en casos
problemáticos
(4,13)
, atelectasias persistentes
(2,4,17)
, neu-
monías recurrentes o persistentes
(2,4,10,17)
, sospecha de
cuerpo extraño
(2,4,17)
, seguimiento de las lesiones pos-
textracción de cuerpos extraños
(2,4)
, hemoptisis
(2,4)
, tos
de etiología no precisa
(2,4)
, traumatismos torácicos
(30)
,
alteraciones radiológicas inespecíficas o persistentes
(2,4,31)
, neumonía en inmunodeprimidos, SIDA y cáncer
(7,8,10,11,31-36)
, sibilancias persistentes
(2,4)
, tuberculosis pul-
monar
(37-40)
, estudio de patología malformativa bronco-
pulmonar
(31,41,42)
, estudio de las complicaciones pulmo-
nares en el trasplantado de médula ósea
(43)
, etc. En
resumen, sus indicaciones vienen dadas por la nece-
sidad de dar respuesta a síntomas o anomalías radio-
lógicas que no pueden explicarse por otros métodos
diagnósticos
(22)
.
En nuestra serie (Tabla II) el 36,98% de las indi-
caciones lo fueron por una patología de la vía aérea
alta, y el 53,42% fue por una alteración de la vía aérea
inferior. Este 36,98% es inferior al 66% de la serie de
Nussbaum y cols
(44)
. A medida que se ha extendido el
uso de la FBC, la exploración de la vía aérea alta, que
inicialmente se realizaba solo en los Servicios de Oto-
rrinolaringología, actualmente se están realizando en la
Unidades de Neumología Pediátrica, por lo que el por-
centaje de indicación de exploración por sospecha de
patología de la vía respiratoria alta irá en aumento.
En 8 casos (10,95%) se encontraron alteraciones de
la vía aérea superior (Tabla III). Aunque la indicación de
la exploración se realice por una sospecha de altera-
ción de la vía aérea alta, es conveniente explorar siem-
pre la vía aérea inferior.
Tabla V. Indicaciones de la fibrobroncoscopia
pediátrica.
1) Patologia de vías altas:
– Estridor congénito o persistente o postextubación.
– Sospecha de compresión de la vía aérea.
– Evaluación de una intubación prolongada.
– Evaluación de una traqueostomia.
– Obstrucción de la vía aérea superior.
– Estudio de parálisis de cuerdas vocales.
– Valoración de la situación del TET.
– Como guía para intubar en casos problemáticos.
– Dificultades en la in-extubación.
2) Patologia de la vía aérea inferior:
– Atelectasias persistentes.
– Neumonías recurrentes, persistentes o de mala evolución.
– Neumonías en inmunodeficiencias y SIDA.
– Sospecha de cuerpos extraños.
– Seguimiento de cuerpos extraños.
– Hemoptisis.
– Tos crónica de etiologia no clara.
– Traumatismo torácico.
– Toma de muestras (BAS, BAL, cepillado, biopsia, etc).
– Sibilancias persistentes.
– Enfermedades difusas del tórax y tumores.
– Tuberculosis.
– Abscesos pulmonares.
– Valoración de la vía aérea tras inhalación de humos.
– Malformaciones pulmonares: Enfisema Lobar Congé-
nito, MAQCP, etc.
– Hiperclaridad pulmonar localizada.
3) Indicaciones en las UCI-P y en el neonato:
– Estudio de anomalias traqueobronquiales tras venti-
lación mecánica.
– Valoración situación TET.
– Atelectasias.
– Valoración patologia alta (estridor, estenosis subglótica, etc).
– Estudio displasia broncopulmonar.
– En casos de intubación difíciles.
– Hemoptisis.
– Neumonías de mala evolución.
– Neumonías en inmunodeprimidos.
– Traumatismos traqueobronquiales.
– Fístula broncopleural.
– Inhalación de gases tóxicos.
– Obstrucción de la vía aérea.
– Discordancia clínico-radiológica.
– Valoración de niños con oxigenación extracorpórea
de membrana.
– Alteraciones Rx inexplicables (atelectasias,
enfisemas, etc)
13
Volumen XIX Nº 2 Noviembre 2012
F
IBROBRONCOSCOPIA
PEDIÁTRICA
. N
UESTRA
EXPERIENCIA
EN
73
EXPLORACIONES
.
El estridor es una de las indicaciones más frecuen-
tes de fibrobroncoscopia en patología de la vía alta
(45)
siendo la laringomalacia la causa más frecuente
(46)
. Sti-
llwell y cols
(45)
encontraron en su serie un colapso de la
vía aérea (incluyendo la tráquea) en el 65,1%, y lesiones
anatómicas en 20,6% (estenosis, hemangiomas, quis-
tes, parálisis de cuerdas vocales o anillos vasculares).
En el 14,3 % existía un colapso de la vía aérea además
de una lesión asociada.
En caso de estridor con presentación atípica, ca-
rácter bifásico, persistencia prolongada, crisis de sofo-
cación, dificultad para la alimentación, asociación con
síndromes o malformaciones, antecedentes de intuba-
ción o diagnóstico de laringitis graves en menores de
6 meses, está indicada una exploración completa de la
vía aérea
(47)
, para descartar la existencia de anomalías
anatómicas
(48)
. En nuestra serie (Tabla II) la indicación
más frecuente de la FBC fue la tos persistente, seguida
del estridor y las laringitis recurrentes. De los hallazgos
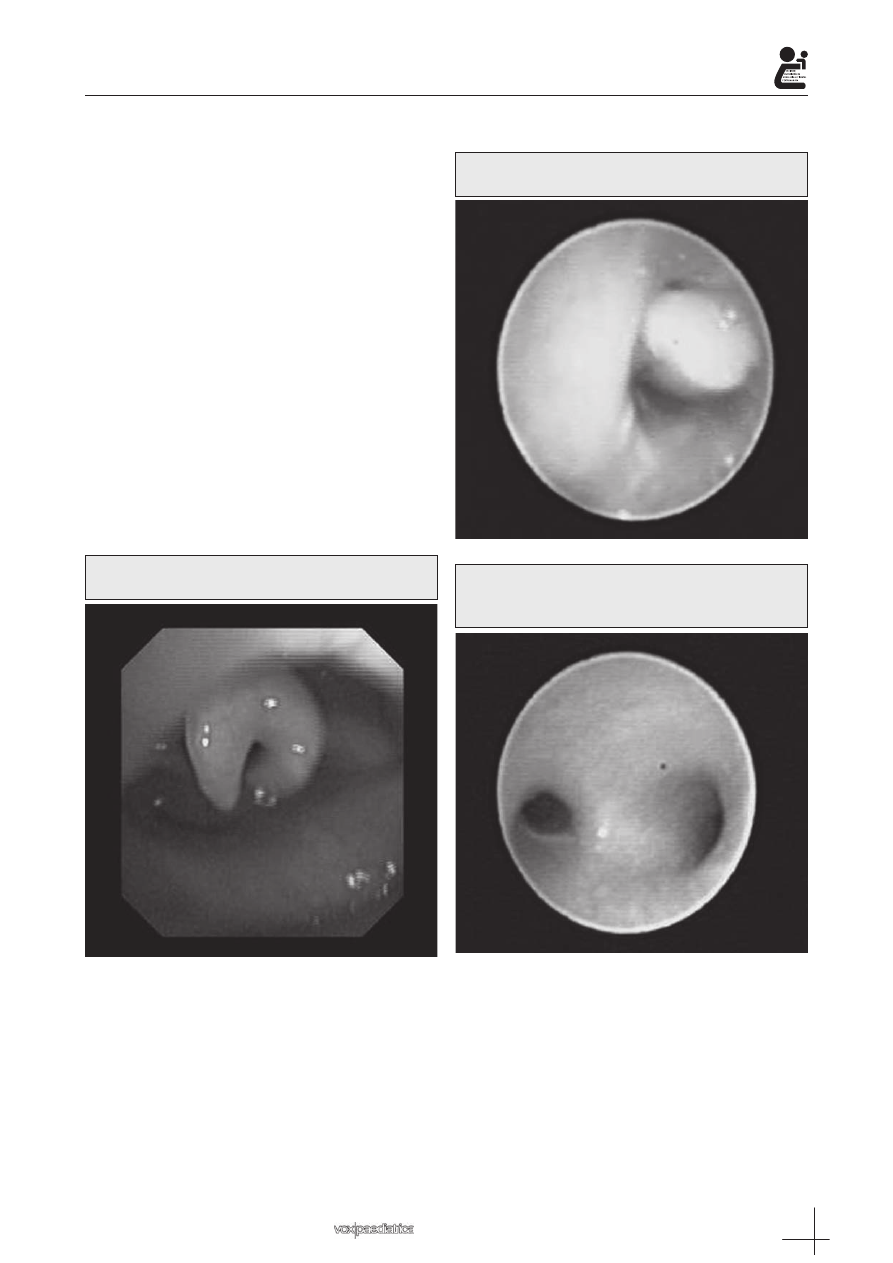
encontrados (Tabla III), la laringomalacia (Figura 1) fue
el más frecuente cuando la indicación era por sospe-
cha de patología de la vía aérea superior.
En 39 casos (53,42%) la exploración endoscópica
se realizó por una patología de las vía aérea inferior
(Tabla II). La primera indicación fue la existencia de
neumonías de tórpida evolución seguida de asma de
control difícil, sospecha de cuerpo extraño y atelecta-
sias. En 19 casos (26,02%) se encontraron hallazgos
patológicos (Tabla III). La mayoría fueron secreciones,
cuerpos extraños (Figura 2), estenosis bronquial (Fi-
gura 3), pólipo tuberculoso, etc.
Respecto a la indicación de la FBC en la sospecha
de cuerpo extraño, la existencia de síntomas respirato-
rios y/o de imágenes radiológicas recidivantes o per-
sistentes deben hacernos sospechar esta posibilidad,
y la indicación de la FBC es prioritaria
(49)
. Sin embargo,
a pesar de su desarrollo y de sus evidentes ventajas
sobre el broncoscopio rígido, y que ya se ha descrito
el uso del FBC para la extracción de cuerpos extra-
ños pediátricos
(50-52)
todavía no se debe prescindir de
la broncoscopia rígida
(3)
. El pequeño canal de trabajo
del FBC pediátrico dificulta la realización de ciertos pro-
cedimientos, como la extracción de cuerpos extraños,
siendo hoy el uso compartido de estas dos técnicas
(49)
lo que aporta el mejor rendimiento y seguridad. En
nuestra serie se sospechó la existencia de cuerpo ex-
traño en 9 casos (12,32%) y se confirmó en 4. En to-
Figura 1.: Epíglotis en omega en un lactante de 5
meses con estridor inspiratorio.
Figura 2.: Cuerpo extraño en bronquio principal de-
recho en un niño de 2 años.
Figura 3.: Estenosis concéntrica del bronquio
principal izquierdo en un niño de 20 meses con
reflujo gastroesofágico y neumonías recurrentes.

14
S
OCIEDAD
DE
P
EDIATRÍA
DE
A
NDALUCÍA
O
CCIDENTAL
Y
E
XTREMADURA
Volumen XIX Nº 2 Noviembre 2012
dos los casos se realizó primero la exploración con el
broncoscopio flexible y una vez localizado el mismo, se
extrajo mediante broncoscopio rígido por el servicio de
ORL de nuestro hospital. Tras la extracción, se revisó
de nuevo la vía aérea, mediante broncoscopio flexible
para descartar la existencia de restos a nivel del árbol
bronquial periférico.
El asma de control difícil fue la segunda causa de
indicación de FBC en nuestra serie. Se recomienda el
uso de esta exploración en casos de bronquitis silbante
de difícil control, especialmente en niños pequeños,
asociadas a asimetrías en la auscultación y/o alteracio-
nes radiológicas
(53)
ya que debemos descartar al exis-
tencia de un cuerpo extraño o anomalías anatómicas
de la vía aérea
(54)
.
Las atelectasias persistentes de más de 6 semanas
de evolución, junto con síntomas no explicados, son
indicación de la exploración endoscópica
(55)
pudiendo
encontrar compresiones extrínsecas en caso de car-
diopatías congénitas
(56,57)
tejido de granulación inflama-
torio o tuberculoso
(58-60)
. Las indicaciones de la FBC en
la tuberculosis pulmonar han sido recogidas en un do-
cumento de consenso
(61)
.
Otras indicaciones menos frecuentes de la FBC son:
anomalías traqueobronquiales en niños con ventilación
mecánica
(3)
, valoración de la situación del tubo endotra-
queal
(12,13)
, estudio del estridor post extubación
(2,4,12,13)
,
intubación problemática por malformaciones craneofa-
ciales, fisura palatina, micrognatia,
(12, 62)
, displasia bron-
copulmonar
(5,63,64)
, oxigenación de membrana extracor-
pórea
(65,66)
, hemoptisis
(53,54)
, infecciones broncopulmo-
nares
(7,8,10,11,32,36)
, valoración de las complicaciones de
la vía aérea en el prematuro de alto riesgo
(67)
, etc.
Además de la exploración de la vía aérea, durante la
FBC se pueden realizar una serie de técnicas que per-
miten mejorar el rendimiento diagnóstico de la misma
(2,7,8,11,21,24,68-70)
: broncoaspirado; lavado broncoalveolar;
cepillado bronquial; biopsia bronquial; biopsia trans-
bronquial; broncografías selectivas; etc.
En nuestra serie se realizaron 46 tomas de muestras
(40 BAS, 4 LBA y 2 biopsia bronquial). El rendimiento
microbiológico en los BAS fue del 30% (Tabla IV). Este
porcentaje puede parecer bajo, aunque en nuestro
caso, la mayoría de los cultivos negativos se deben a
una antibioterapia previa. Respecto al estudio de la ce-
lularidad y otros constituyentes en el líquido del LBA,
esta técnica, que inicialmente no estaba estandariza en
niños y en la cual los diversos estudios aplicaban meto-
dologías diferentes
(71-76)
, está actualmente bien estan-
darizada y si se desea profundizar sobre la misma, está
descrita en excelentes revisiones
(21,24)
.
Las complicaciones debidas a la sedación y/o a la
propia técnica exploratoria son escasas
(77)
, llamándo-
nos la atención el 34,3 % de complicaciones de la serie
de Stillwell y cols
(25)
(desaturación 23 %, y menos fre-
cuente urticaria, epistaxis, tos, broncoespasmo, etc).
En nuestra serie no hubo ninguna complicación.
En resumen, la FBC pediátrica tiene un papel funda-
mentalmente exploratorio y como soporte de técnicas
diagnósticas y toma de muestras. La existencia de dis-
tintos tamaños de FBC, nos permite realizar explora-
ciones a cualquier edad
(24)
. Cuando se realiza a través
de mascarilla laringea y en quirófano o UCI-P es una
técnica segura y bien tolerada.
Bibliografía
1. Wood R.E., Fink R.J. Applications of flexible fibe-
roptic bronchoscopes in infants and children. Chest
1978;73:737-740.
2. Wood RE. Spelunking in the pediatric airway:
Explorations with the flexible fiberoptic bronchoscope.
Pediatric Clin North Am 1984;31:785-799.
3. Sherman JM. Rigid o flexible bronchoscopy in
children. Pediatric Pulmonol 1987;3:141-144.
4. Wood RE, Postma D. Endoscopy of the airway in
infants and children. J.Pediatr. 1988;112(1):1-6
5. Cohn RC, Kercsmar C, Dearbonrn D. Safety and
efficacy of flexible endoscopy in children with broncho-
pulmonary dysplasia. AJDC 1988;142:1225-1228.
6. Krecsmar CM, Martín RJ, Chatburn RL, Carlo VA.
Bronchoscopic findings in infants treated with high fre-
quency jet ventilation versus conventional ventilation.
Pediatrics 1988;82:884-887
7. Frankel LR, Smith DW, Lewiston NJ. Bronchoal-
veolar lavage for diagnosis of pneumonia in the inmu-
nocompromised child. Pediatrics 1988;81:785-788.
8. Pattishall EN, Noyes BE, Orenstein DM. Use of
bronchoalveolar lavage in immunocompromised chil-
dren with pneumonia. Pediatr. Pulmonol 1988;5: 1-5.
9. Fan LL, Sparks LM, Fix EJ. Flexible fiberoptic
endoscopy for airway problem in a pediatric intensive
care unit. Chest 1988;93:556-560.
10. Stokes DC, Shenep JL, Partham D, Bozeman PM,
Mariencheck W, Mackert P. Role of flexible bronchos-
copy in the diagnosis of pulmonary infiltrates in pedia-
tric patients with cancer. J:Pediatr.1989;115:561-567.
11. De Blic J, Blanche S, Danel C, Le Bourgeois M,
Caniglia M, Sheinmann P. Bronchoalveolar lavage in
VIH infected patients with interstitial pneumonitis. Arch
Dis Child 1989;64:1246-1250.
12. Finer NN, Etches PC. Fiberoptic bronchoscopy
in the neonate. Pediatric Pulmonology 1989;7:116-120
13. Shinwell ES, Higgins RD, Auten RL, Shapiro DL.
Fiberoptic Bronchoscopy in the treatment of intubated
neonates. A.J.D.C. 1989;143:1064-1065.
14. Wood RE. Pitfalls in the use of the flexible bron-
choscope in pediatric pattients. Chest 1990;97:199-203.
15. Pérez Frías J., Pérez Ruíz E., González Martín
B., Picazo B., Martínez Valverde A. Fibrobroncoscopia

15
Volumen XIX Nº 2 Noviembre 2012
F
IBROBRONCOSCOPIA
PEDIÁTRICA
. N
UESTRA
EXPERIENCIA
EN
73
EXPLORACIONES
.
infantil. Adaptación a los consensos de la American
Thoracic Society. Arch.Bronconeumol 1993;29:73-76.
16. Pérez Frías J., Pérez Ruíz E., Martínez Valverde
A. Fibrobroncoscopia en pediatria. An.Esp.Pediatr.
1994;40:165-170.
17. Pérez Frías J., Pérez Ruíz E .,Duran Hidalgo I,
Milano Manso G., Martínez Valverde A. Fibrobroncos-
copia en el paciente pediátrico, sin anestesia general.
An Esp Pediatr.1992;37: 42-46.
18. Fibrobroncoscopia pediátrica. Nuestra expe-
riencia. Andrés Martín A, Pineda Mantecón M, Fernández
Recuero. Arch. Bronconeumol 1995; 31:519-525.
19. Aportación de la fibrobroncoscopia pediátrica
al diagnóstico de la patología respiratoria en el niño.
A Andrés Martín, M. Pineda Mantecón. Neumosur
2000;12:113-122
20. Woodhull S, Goh Eng A, Tang Poh Lin J, Moh
Chay O. Pediatric flexible bronchoscopy in Singapore.
A 10 year experience. J Bronchol Intervent Pulmonol
2010;17:136-141
21. Nocolai T. The role of rigid and flexible bron-
choscpy in children. Paediatric Respiratory Review
2011; 12:190-5.
22. Pérez Ruíz E, Barrio Gómez de Agüero MI, Grupo
de Técnicas de la Sociedad Española de Neumología
Pediátrica. Broncoscopia flexible en el niño: indicaciones
y aspectos generales. An Pediatr. 2004;60:354–66.
23. Escribano Montaner A, Moreno Galdó A, Grupo
de Técnicas de la Sociedad Española de Neumología
Pediátrica. Técnicas fibrobroncoscópicas especiales:
lavado broncoalveolar, biopsia bronquial y biopsia
transbronquial. An Pediatr (Barc). 2005;62:352–66.
24. Pérez Frías J, Moreno Galdó A, Pérez Ruíz E,
Barrio Gómez de Agüero MI, Escribano Montaner A,
Caro Aguilera P. Normativa de broncoscopia pediátrica.
Arch bronconeumol 2011; 47: 350-60.
25. Wood RE. The emerging role of flexible bronchos-
copy in pediatrics. Clin Chest Med. 2001;22:311–7.
26. Chaten FC, Lucking SE, Young ES, Mickell JJ.
Stridor: Intracranial pathology causing postextubation
vocal cord paralysis. Pediatrics 1991;87:39-43.
27. Tomares SM, Flotte TR, Tunkel DE, Pao M,
Loughlin GM. Real time laryngoscopy with olfactory
challenge for diagnosis of psycogenic stridor. Pediatric
Pulmonology 1993;16:259-262.
28. Kattan M, Ben-Zvi Z. Stridor caused by vocal
cord malfunction associated with emotional factors.
Clin Pediatr 1984;24:158-160.
29. Kivity S, Bibi H, Schwarz Y. Variable vocal cord
dysfunction presenting as wheezing and exercise-
induced asthma. J. Asthma 1986;23:241-244.
30. Lin MC, Lin HC, Lan RS, Tsao TCY, Tsai YH,
Chuang ML, Huang CC. Emergent flexible bronchos-
copy for the evaluation of acute chest trauma. J Bron-
chology 1995;2:188-191.
31. Dickstein PJ, Amaral SMM, Silva AMLF, Daltro
PA, Ferreira AJ, Aiex A. Bronchial Mucous Gland Ade-
noma Presenting as bronchogenic cyst. Pediatric Pul-
monology 1993;16:370-374.
32. Birriel JA, Adams JA, Saldana MA, Mavunda K,
Goldfinger S, Vernon D, Holzman B, Mckey JRR. Role
of flexible bronchoscopy and bronchoalveolar lavage in
the diagnosis of pediatric adquired inmunodeficiency
syndrome-related pulmonary disease. Pediatrics
1991;87:897-899
33. Raine J, Warner JO. Fiberoptic bronchos-
copy without general anaesthetic. Arch.Dis.
Child.1991;66:481-484.
34. Lenoir P, Goossens A, Tempels D, Alexander M,
Dad I. Bronchoscopic diagnosis of an unusual presen-
tation of pulmonary actinomycosis. Pediatrc Pulmono-
logy 1993;16:138-140.
35. Brauer E, Thompson G. Tracheobronquial asper-
gillosis. J. Bronchology 1994;1:133-134.
36. De Blic J, Mckelvie P, Le Bourgeois M, Blanche S,
Benoist MR, Scheinmann P. Value of bronchoalveolar
lavage in the management of severe acute pneumonia
and interstitial pneumonitis in the inmunocompor-
mised child. Thorax 1987;42:759-765.
37. De Blic J, Azevedo I, Burren CP, Le Bourgeois M,
Lallemand D, Scheinmann P. The value of flexible bron-
choscopy in childhood pulmonary tuberculosis. Chest
1991;100:688-692.
38. Chan S, Abadco DL, Steiner P. Role of flexible
fiberoptic bronchoscopy in the diagnosis of child-
hood endobronchial tuberculosis. Pediatric Infec Dis
1994;13:506-509.
39. Ledesma Albarran JM, Pérez Ruíz E, Fernández V,
González Martínez B, Pérez Frías J, Martínez Valverde
A. Valoración endoscópica de la tuberculosis endo-
bronquial infantil. Arch Bronconeumol 1996;32:183-
186
40. Aportaciones de la fibrobroncoscopia al diagnós-
tico y seguimiento de las complicaciones endobron-
quiales de la TBC infantil. Presentación de cuatro casos
y revisión de la literatura. Gómez-Pastrana Durán D,
Andrés Martín A, Anguita ML, López Barrio AM, Pineda
Mantecón M, Fernández Recuero J, Navarro González
J. Rev Esp Pediatr 1995;51:39-43.
41. Stigers KB, Woodring JH, Kanga JF. The cli-
nical and imaging spectrum of findings in patients with
congenital lobar emphysema. Pediatric Pulmonology
1992;14:160-170.
42. Lacquect LK, Lacquet AM. Congenital Lobar
emphysema. Prog Pediatr Surg 1977; 10:307-322.
43. Mccubbin MM, Trigg ME, Hendricker CM,
Wagener JS. Bronchoscopy with bronchoalveolar

16
S
OCIEDAD
DE
P
EDIATRÍA
DE
A
NDALUCÍA
O
CCIDENTAL
Y
E
XTREMADURA
Volumen XIX Nº 2 Noviembre 2012
lavage in the evaluation of pulmonar complications of
bone marrow transplantation in children. Pediatric Pul-
monology 1992;12:43-47.
44. Nussbaum E. Usefulness of miniature flexible fibe-
roptic broncoscopy in children. Chest 1994;106:1438-
1442.
45. Stillwell PC, Radford PJ. Should all children with
stridor undergo flexible bronchoscopy ? J Bronchology
1994;1:276-280.
46. Wood RE. Evaluation of the upper airway in chil-
dren. Curr Opin Pediatr. 2008;20:266–71.
47. Figuerola Mulet J, Osona Rodríguez de Torres B,
Llull Ferretjans M, Román Piñana JM. Contribución de la
fibrobroncoscopia al diagnóstico de las enfermedades
de la vía aérea superior. An Pediatr. 2005;63:137–42.
48. Boudewyns A, Claes J, Van de Heyning P. Clinical
practice: an approach to stridor in infants and children.
Eur J Pediatr. 2010;169:135–41
49. Pérez Frías J, Caro Aguilera P, Pérez Ruíz E,
Moreno Requena L. Tratamiento del cuerpo extraño
intrabronquial. Broncoscopia combinada en neumo-
logía infantil. An Pediatr (Barc). 2010;72:67–71.
50. Castro M, Midthun DE, Edell ES, Stelck MJ,
Prakash UBS. Flexible bronchoscopic removal bodies
from pediatric airway. J. Bronchology 1994;1:92-98.
51. Akhter J, Gaspar M, Bassuk A, Roberts J. Inad-
vertent removal of foreing body vía a flexible fiberoptic
bronchoscope in a 4 years old boy. Pediatr Pulmonol
1.994;18:51-52.
52. Wood RE. Flexible bronchoscopy to remove
forein bodies in children. Yes, maybe, but... J. Bron-
chology 1994;1:87.
53. Cakir E, Ersu RH, Uyan ZS, Oktem S, Karadag B,
Yapar O, et al. Flexible bronchoscopy as a valuable tool
in the evaluation of persistent wheezing in children. Int
J Pediatric Otorhinol. 2009;73:1666–8.
54. Weinberger M, Abu-Hasan M. Pseudo-asthma:
when cough, wheezing, and dyspnea are not asthma.
Pediatrics. 2007;120:855–64.
55. Woods RK, Sharp RJ, Holcomb GW, Synder CL,
Lofland GK, Ashcraft KW, et al. Vascular anomalies and
tracheoesophageal compression: a single institutions
25-year experience. Ann Thorac Surg. 2001;72:434–8.
56. Efrati O, Gonik U, Modan-Moses D, Bielorai B,
Barak A, Vardi A, et al. The role of flexible fiberoptic
bronchoscopy in evaluation of pulmonary diseases in
children with congenital cardiac disease. Cardiol Young.
2007;17:140–4.
57. Cerda J, Chacón J, Reichhard C, Bertrand P,
Holmgren NL, D, Clavería C, et al. Flexible fiberoptic
bronchoscopy in children with heart diseases: a twelve
years experience. Pediatr Pulmonol. 2007; 42:319–24.
58. Goussard P, Gie R. Airway involvement in pulmo-
nary tuberculosis. Pediatr Respir Rev. 2007;8:118–23.
59. Cakir E, Uyan Z, Oktem S, Karakoc F, Ersu R,
Karadag B, et al. Flexible bronchoscopy for diagnosis
and follow up of childhood endobronchial tuberculosis.
Pediatr Infect Dis. 2008;27:783–7.
60. Diagnosis of tuberculosis in children using a
polymerase chain reaction. D. Gómez Pastrana,
R. Torronteras, P. Caro, MªL. Anguita, AM López
Barrio, A. Andrés, J Navarro. Pediatric Pulmonology
1999;28:344-351.
61. Diagnóstico de la tuberculosis en la edad pediá-
trica. D. Moreno Pérez D, A. Andrés Martín, N. Altet
Gómez, F. Barquero Artiago, A Escribao Montaner,
D Gómez Pastrana Durán et al. An Pediatr (Barc)
2010;72:283:e1-e14.
62. Finer NN, Muzyka D. Flexible Endoscopic
Intubation of the Neonate. Pediatric Pulmonology
1992;12:48-51
63. Mccoy KS, Bagwell CHE, Wagner M, Sallent J,
O´keefe M, Kosch PC. Spirometric and endoscopy
evaluation of airway collapse in infants with bron-
chopulmonary dysplasia. Pediatric Pulmonology
1992;14:23-27.
64. Millwe RW, Woo P, Kellman RK, Slagle TS. Tra-
cheobronchial abnormalites in infants with bronchopul-
monary dysplasia. J Pediatr 1987;111:779-782
65. Keszler M, Rycman FC, Mc Donald JV, Sweet
LD, Morant MG, Boegli MJ, et al. A propspective, mul-
ticenter, randomized study of high versus low positive
end espiratory pressure during extracorpored mem-
brane oxygenation. J. Ped. 1992;120:107-113.
66. Karlson KH, Pickert CB, Schexnayder SM, Hevlitt
MJ. Flexible fiberoptic bronchoscopy in children on
extracorporeal membrane oxygenation. Pediatric Pul-
monology 1993;16:215-218.
67. Downing GJ, Kilbride HW. Evaluation of airway
complications in high-risk preterm infants: applica-
tion of flexible fiberoptic airway endoscopy. Pediatrics
1995;95:567-572.
68. Wood RE. So who needs a bronchoscopy,
anyway? Pediatric Pulmonol 1993;15:204.
69. Walters EH, Gardiner PV. Bronchoalveolar lavage
as research tool. Thorax 1991;46:613-618.
70. Morcos SK, Anderson PB, Kennedy A. Broncho-
graphy with Iolotran 300 vía the flexible bronchoscope
in the evaluation of focal lung opacity. J. Bronchology
1994;1:112-115.
71. Wood RE. In Loughlin GM, Eigen M. Respiratory
disease in children. Ed. Williams and Wilkins. Baltimore
1.994 p.
72. Clement A, Chadelat K, Masliah J, Housset B,
Sardet A, Grimfeld A, Tournier GA.A controlled study
of axygen metabolite release by alveolar macrophages

17
Volumen XIX Nº 2 Noviembre 2012
F
IBROBRONCOSCOPIA
PEDIÁTRICA
. N
UESTRA
EXPERIENCIA
EN
73
EXPLORACIONES
.
from children with interstitial lung disease. Am Rev
Respir Dis 1987;136:1414-1428.
73. Ratjem F, Bredemdiek M, Brendel M, Meltzer J,
Costabel U. Differential cytology of bronchoalveolar
lavage fluid in normal children. Eur Resp J 1994;7:1865-
1870
74. Midulla F, Villani A, Merolla R, Bjermer L, Sands-
trom T, Ronchetti R. Bronchoalveolar lavage studies
in children without parenchymal lung disease: Cellular
constituents and protein levels. Pediatric Pulmono-
logy 1995;20:112-118
75. Riedler J, Grigg J, Stone C, Tauro G, Robertson
CF. Bronchoalveolar lavage cellurarity in healthy chil-
dren. Am J Respir Crit Care Med. 1995;152:163–8.
76. 53. Tessier V, Chadelat K, Baculard A, Housset
B, Clement A. A controlled study of differential cyto-
logy and cytokine expression profiles by alveolar cells in
pediatric sarcoidosis. Chest. 1996;109:1430–8.
77. 42. De Blic J, Marchac V, Scheinmnann P.
Complications of flexible bronchoscopy in children:
Prospective study of 1.328 procedures. Eur Respir J.
2002;20:1271–6.
78. Instrumental y accesorios en Fibrobroncoscopia
en pediatría. A Andrés Martín. An Esp Pediatr 1997
(Suplemento 90): 10-21.
| Adjunto | Tamaño |
|---|---|
| voxpaed19.2pags9-17.pdf | 147.75 KB |



